今回は、脳卒中後遺症の症状の一つ、
「手足のこわばり」「筋肉のつっぱり」の原因である
“痙縮”について解説します!
脳卒中後には、
手足が思うように動かせない「運動障害」や触れている、動いている感じが乏しくなる「感覚障害」などの症状が出ることがあります。

特に手思うように手足が動かせない「運動麻痺」と呼ばれる症状が有名な症状です。
なぜ運動麻痺が出てしまうのかについてはこちらをご参照ください!
手足が思うように動かせなくなってしまうと、
- ご飯を食べるときに食器が持てない
- 段差に足を上げられない
- 着替えるときに手を通せない
など日常生活を送るのに、不自由を感じることも少なくありません。
ではなぜ脳卒中後には手足が動かせなくなってしまうのでしょう?
脳卒中後の運動機能障害の原因とは…?
手足が動かしにくくなってしまう運動機能障害ですが、
実はこの原因というのが、1つじゃないんです。
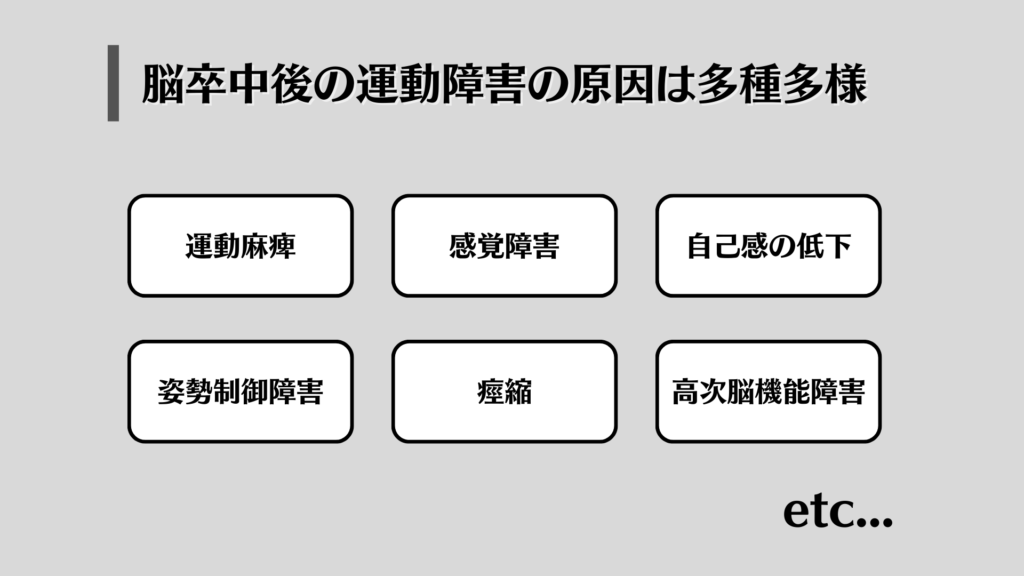
- 運動麻痺
- 感覚障害
- 自己感の低下
- 姿勢制御障害
- 痙縮
- 高次脳機能障害
など複数の原因があるとされます。
そのため、原因を特定するためにセラピストは、
「絶対に検査・評価を行います」

運動麻痺の度合いやレベルを評価する検査方法であったり、痙縮であれば筋肉のストレッチ反射を評価したり、機能低下による代償的な動きなどをチェックしたりします。
今回のテーマである痙縮の評価方法として代表的なのが、
- 腱反射
- Modified Ashworth Scale
といった検査方法です。しかしながら、どちらも痙縮の原因の全体像を評価するには不十分であるため、私たちは運動・動作分析が必要となります。
そして痙縮の原因を理解し、対処するためには「筋緊張」を理解することが重要です。
筋肉の緊張とは?
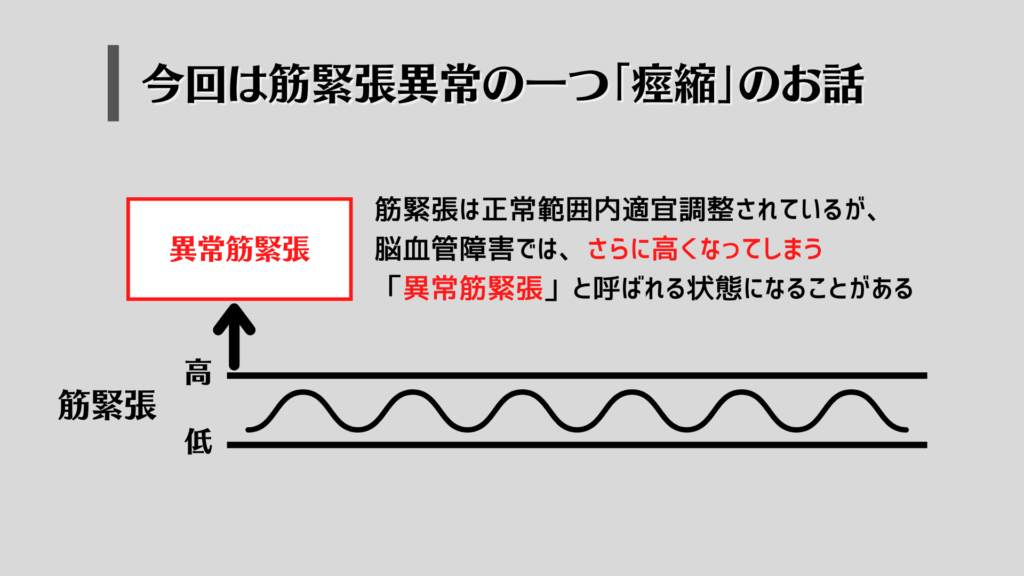
筋緊張は本来正常範囲内で「高い⇄低い」をコントロールされていますが、脳卒中などにより脳にダメージを受けると、筋緊張が正常範囲を超えて「異常筋緊張」と呼ばれる状態になり「筋緊張が亢進」してしまいます。

異常筋緊張と呼ばれる状態の中でも脳血管障害や脊髄損傷など中枢神経系が機能低下を起こしてしまった場合には「痙縮」と呼ばれる状態になります。
痙縮と判断し、対応していくために病態と検査の両方を理解しておく必要があります。
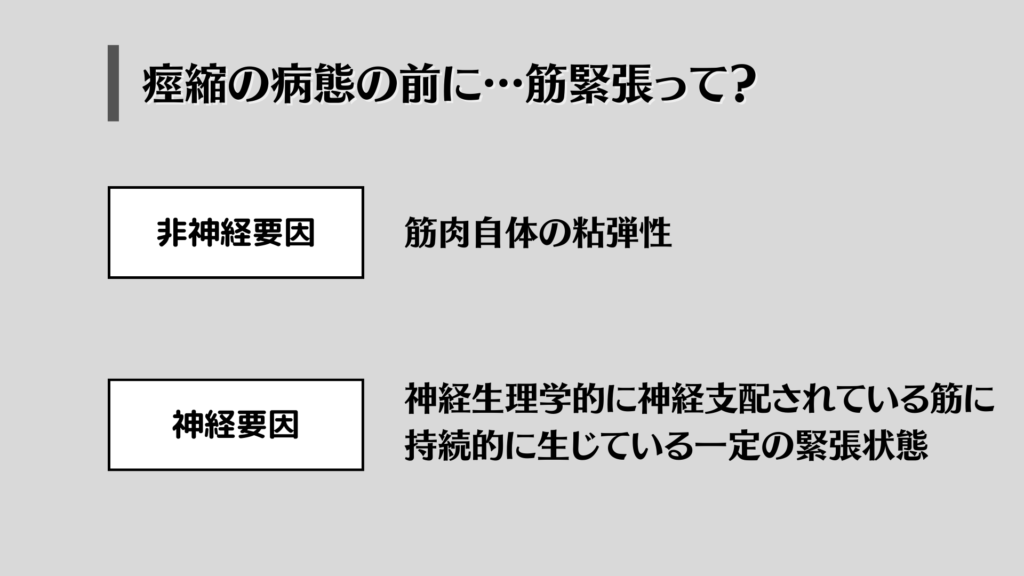
病態の話の前に、まず筋緊張の要素について2つ理解しておきましょう。
筋緊張は
・非神経要素
・神経要素
という2つの要素が組み合わさった概念になります。
非神経要素とは?

鶏肉で例えると非常にわかりやすいのですが、同じ鶏肉でも胸肉は硬く、もも肉は柔らかく感じると思います。
非神経要素は筋肉自体の粘弾性のことを指し、パサパサした鶏胸肉は粘弾性が低く、ジューシーなもも肉は粘弾性が高いと表現できます。
つまり、もも肉と比べ胸肉は筋肉自体の張りである非神経要素による筋緊張が高い傾向があります。
私たちの体の中でも、長時間動かさないことで腿の裏が硬くなってしまい伸びなくなってしまったり、怪我をした後の筋肉が十分に伸ばすことができないといったことが起こってきます。
長期間の不動は筋肉の粘弾性を低下させ、筋緊張を高くしてしまう傾向があります。しかし、同時に短縮してしまった筋肉は緊張は高いのに、十分な力を発揮できないなどの特徴もあったりするため、粘弾性の問題にはしっかりと対処しておきましょう。
対応方法としては、ストレッチやマッサージが有効だと考えれます。
神経要素とは?
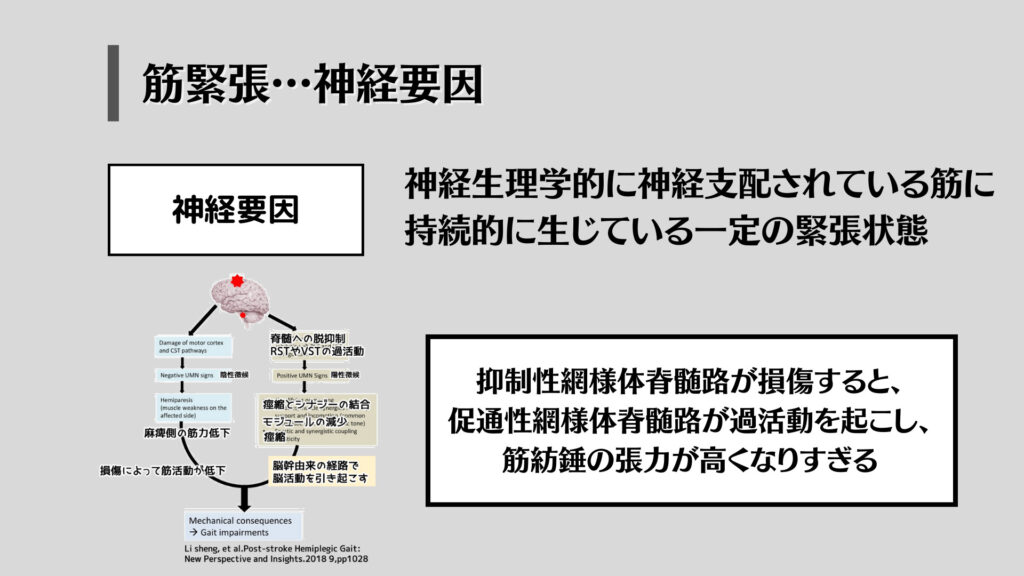
神経要素とは、脳や脊髄から筋肉に対して持続的に「張力を発揮しろ!」という指令に伴う一定の筋緊張状態を指します。
脳は通常、重力下で動いていく中では、「促通性」の働きにより筋肉の中にある筋紡錘と呼ばれる感覚受容器の張力を高くして、筋肉の緊張を高めることで姿勢が崩れずに維持できるようにコントロールしています。
しかしながら、脳卒中などにより脳からの指令が遮断または減弱すると「抑制性」の働きが失われてしまい常に促通されてしまうことで「筋肉に高すぎる張力」だけが生まれてしまい緩めることができない、といった病態が出来上がってしまうと考えられています。
促通性の働きがなぜ筋緊張を高めるのか?
促通性の網様体脊髄路は、
・橋網様体脊髄路
・前庭脊髄路
の2つが代表的です。
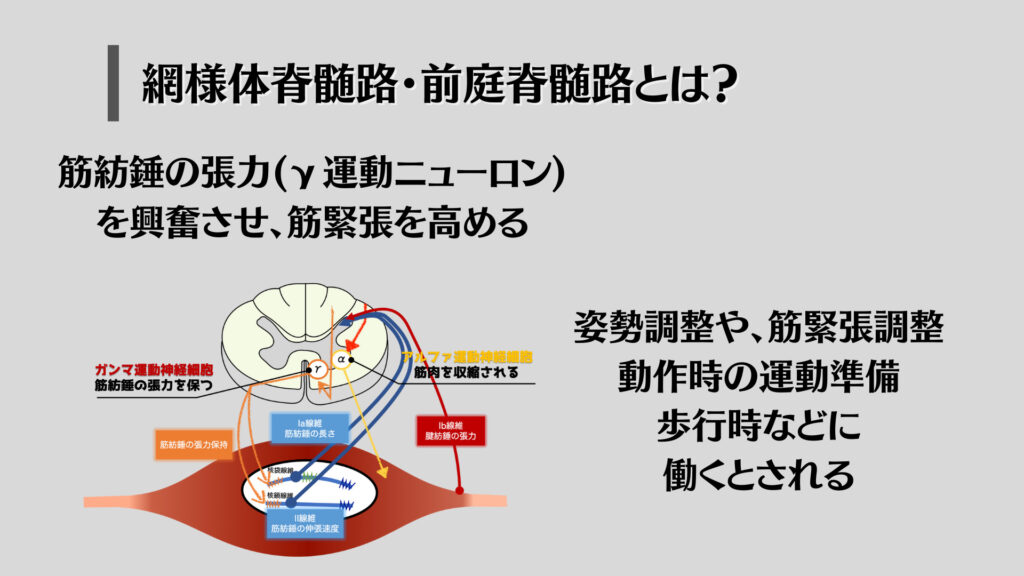
どちらも役割として、筋緊張調整を行い、姿勢や動作の運動準備、歩行時などに働くと考えられています。(高草木.2012)
どうやって筋緊張を調整しているのか?ですが、
筋肉には張力を感知する「筋紡錘」があり、筋紡錘が伸張されると「Ia反射」と言ってストレッチ反射が起きるとされています。
その張力受容器である、筋紡錘の感度を調整するのが「γ運動神経細胞」と呼ばれており、そのγ運動神経細胞が興奮すると「筋紡錘の感度が上昇し、ストレッチ反射が起きやすくなる」わけです。
そしてγ運動神経細胞へ興奮性の入力をするのが「網様体脊髄路や前庭脊髄路」というわけです。

その興奮性入力をする橋網様体脊髄路や前庭脊髄路が働きやすい場面が、
「転倒しないように姿勢を制御する必要がある場面」です。
つまり、座位や立位などの抗重力位で働きやすいく、姿勢を安定させなければならない場面で働きやすいとかされています。
言い換えると、立位でふらつくような過度に姿勢を調整しなければならない方はこの神経をたくさん使っている可能性があるわけですね。
そうすると、柔軟に動くことができず「筋緊張を高めて動く」ことになるんですね。
痙縮はなぜ起こるの?
筋緊張には2つの要素があり、筋緊張異常はその両者が関わってきます。
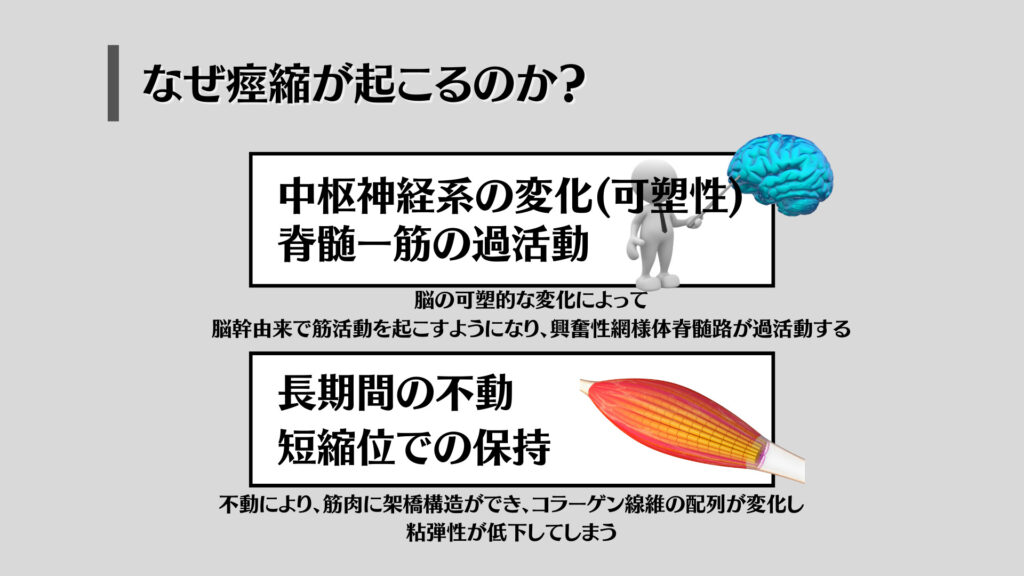
大きくわけで2つの原因があるというわけですね。
そして神経性の要素の話ですが、網様体脊髄路と痙縮の関係についてです。
網様体脊髄路は筋紡錘の感度を調整する役割があると先ほど述べました。
この網様体脊髄路が過度に働くようになってしまうと、筋緊張は高くなりコントロールできなくなってしまうのです。
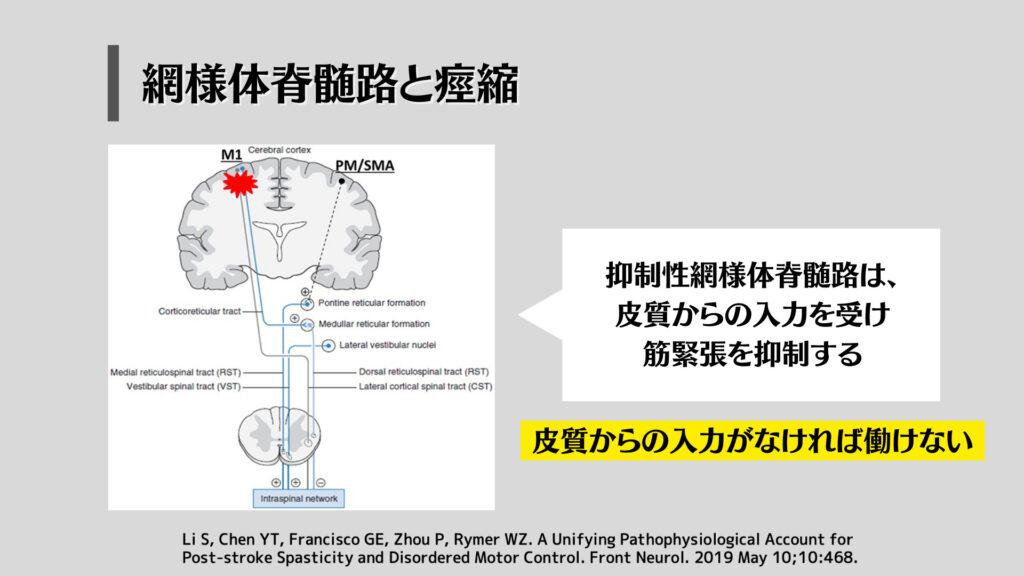
ここでポイントなのが、網様体脊髄路の中には
・抑制性網様体脊髄路→筋紡錘の感度を下げる
・促通性網様体脊髄路→筋紡錘の感度を上げる
の2つがあるということです。
そして、抑制性網様体脊髄路は、「大脳皮質からの入力を受けることで働く」というのがここで一番大事なポイントとなります。
一方、興奮性網様体脊髄路は、「大脳皮質からの入力を受けなくても働ける」というのも一緒に覚えておきましょう。
脳血管障害では、大脳皮質が損傷を受けることが多いため「大脳皮質からの入力を受けなければ働けない経路」は機能低下を起こします。
つまり、随意運動の中枢である「皮質脊髄路」が機能低下を起こし運動麻痺が生じ、先行的な姿勢制御の中枢である「皮質網様体路」が損傷することで「抑制性網様体脊髄路」が働けなくなり、皮質からの入力を受けなくても働ける「興奮性網様体脊髄路」だけが働き、「筋紡錘の感度が高くなりやすい状態」となるわけです。
そして、抗重力姿勢でより強く筋紡錘の感度が高くなり、「ストレッチ反射(伸張反射)」が起こりやすくなってしまい「異常筋緊張」である「痙縮」と呼ばれる病態を呈している可能性があるわけですね。
これはしっかりと押さえておきましょう。
その状態の方が、抗重力姿勢をとったときに「不安定で転倒しやすい状態」になると…
筋緊張が高くなってしまい動くことができなくなってしまう、というのが想像ができるのではないでしょうか?
私たちは、「姿勢や動作分析」を行い、「その方が不安定だと感じている原因」に対してしっかりと特定してリハビリを行う必要がありますよね。
損傷すると痙縮が起こりやすい脳の部位は?
脳梗塞や脳出血の場所によって、痙縮が起こりやすいかどうか?が少しづつわかってきています。
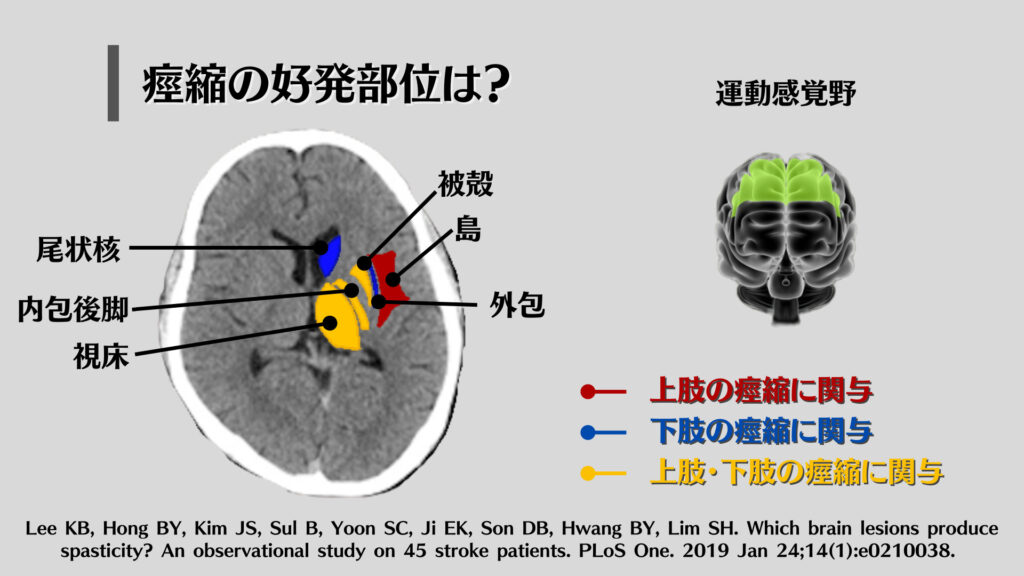
上肢であれば、
・被殻
・視床
・内包後脚
・島
と呼ばれる場所で、
下肢であれば、
・被殻
・尾状核
・視床
・内包後脚
・外包
と呼ばれる場所に損傷が起きた場合、痙縮が起こりやすいと報告されているため、
早期より筋緊張に対するアプローチは必要だと考えたほうが良いですね。
痙縮を見ていくための検査は?
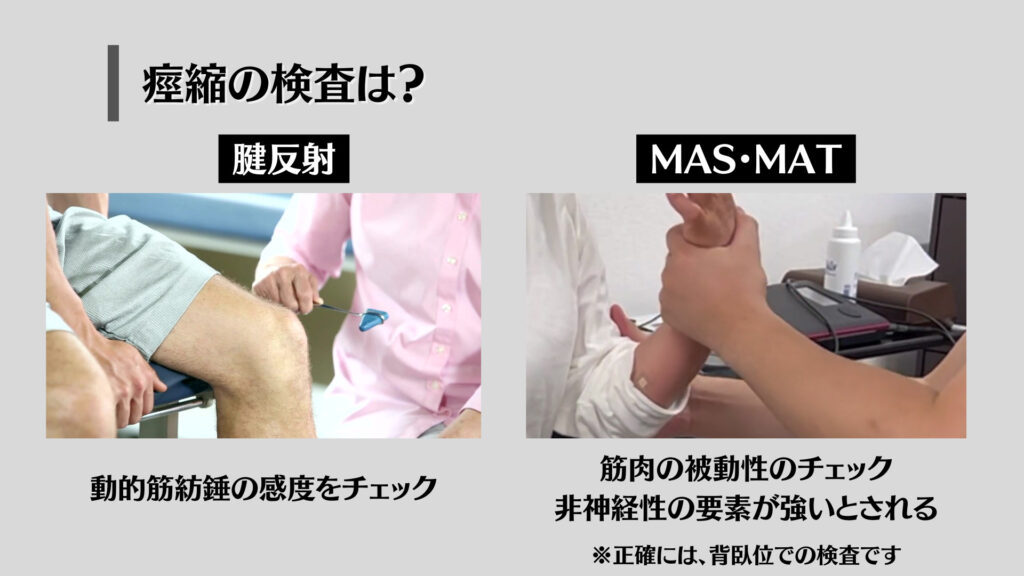
痙縮のゴールドスタンダードとされる検査は現状ありませんが、
痙縮の陽性サインとして、腱反射が推奨されていたり、
Modified Ashworth Scaleが国内では代表的な検査方法となっているため、セラピストはこれらの検査をすることによって「痙縮の可能性」を示唆することができるのです。
つまりこれらの検査無くして、「これは痙縮である」ということはまずできないということですね。
ではこれらの検査によって筋緊張異常が神経性の要因なのか、非神経性の要因なのかを見極めていくためのフローですが、
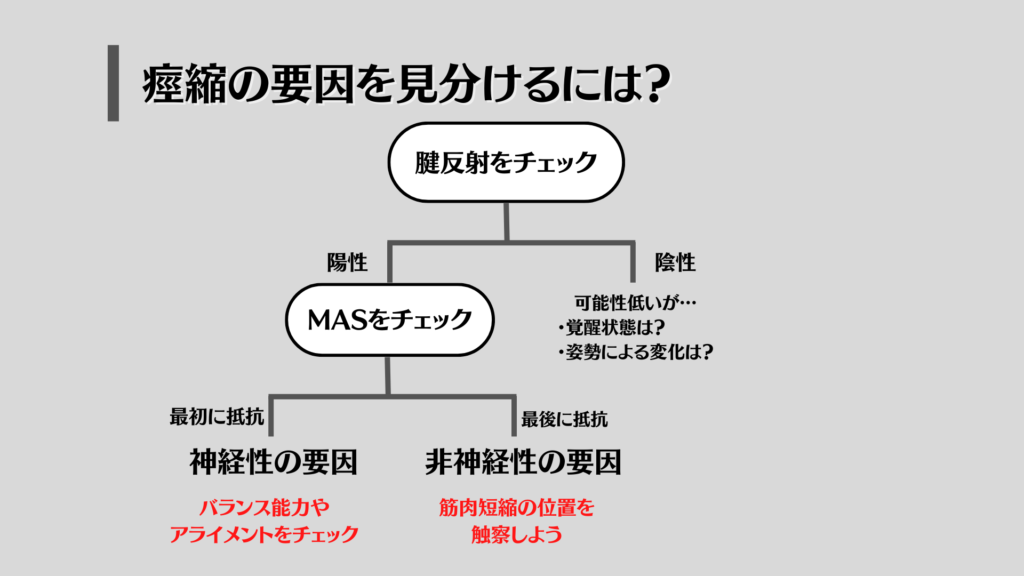
まず腱反射をチェック→陽性であれば、MASをチェックし抵抗が出現したタイミングをしっかりと見極めることが重要です。
最初に抵抗が出現した場合は、筋肉が速く伸張された際にストレッチ反射が生じている可能性がありますので「神経性の要因」を疑い、その方の姿勢アライメントやバランス能力をチェックするようにしましょう。
また動作において、代償的な動作パターンがないかもチェックが必要です。
最後に抵抗が出現した場合は、筋肉の長さの問題がありますので「非神経性の要素」を疑い、筋肉そのものの長さや硬さをチェックし、ダイレクトストレッチやスタティックストレッチをかけていくのも方法としては良いかもしれません。
また神経性の要因でも述べたように、評価は定量的な(数値化できる検査)だけでなく、定性的な評価もしっかりとチェックすることが大事です。

姿勢による痙縮の度合いもチェックする必要があります。なぜなら、臥位よりも座位・立位の方が痙縮が強くなりやすいためです。(Qin W,2019)
しっかりと姿勢や動作による筋緊張のチェックも行うようにしましょう!
痙縮に対する介入方法のアイデア
痙縮の原因をしっかりと見極めることができたら、介入方法を検討しましょう。
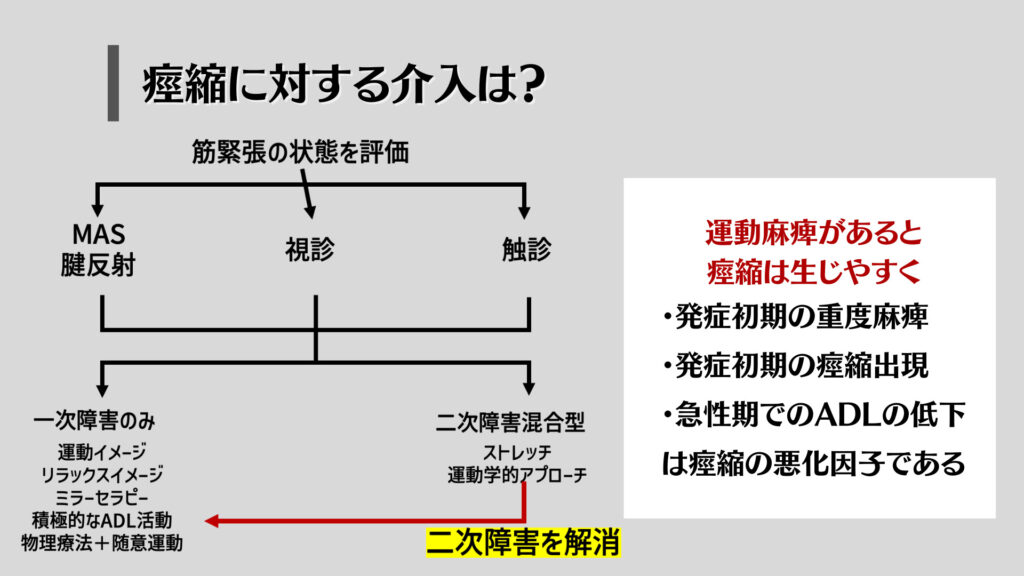
神経性の要因のみといったケースは珍しく、多くは非神経性の要因も複合しています。
そのため、まずは二次障害を解消したのちに、神経性の要因に対して介入することが重要です。

この中でも大事なのは…
- 基本動作能力を高めること
- 運動機能改善を図ること
- 皮膚や筋肉の短縮を改善すること
の三つが大事です。
このうち、痙縮による神経性の要因を解消するためのアプローチとして、
2つ紹介します。
EMSストレッチ
電気刺激を用いて、痙縮が生じている筋肉の拮抗筋の遠心性収縮を起こすという方法です。

画像の場合ですと、背屈筋に機能的電気刺激を加えますが、掌屈位で収縮を起こすことで遠心性収縮を促します。
遠心性収縮では求心性収縮と比べて、筋紡錘の発火頻度が上昇し相反筋を抑制するという相反抑制が強く出現すると考えられています。
動作練習の際に、前もって痙縮筋と拮抗筋の同時収縮パターンを改善するのに、一つ有効な方法だと考えられます。
振動刺激

電動マッサージャーを用いた振動刺激療法も痙縮の原因である脊髄の興奮を抑制するのに効果的であることがわかっています。
下肢の場合はアキレス腱に当てることで、過度な底屈を抑制することにつながりますが、1分以上行うことが必要です。
また、場合によっては全身振動刺激による筋緊張の抑制も用いることがあります。
足のつっぱりは”痙縮”と呼ばれる脳卒中後の症状の一つになっています。
強ばった筋肉や関節に対して、ストレッチを勧められたり続けている方が多くいらっしゃいます。
「ストレッチをした直後はいいけど、動くとまた強ばっちゃう」という悩みをよく聞きます。
確かに一時的にはよくなることが多いのですが、実際にストレッチは強ばり、つっぱりの原因の痙縮に対して効果が本当にあるのかどうか…知りたくありませんか?
今回は、リハビリの定番「ストレッチが足のつっぱりに効果があるのかどうか」について簡単に解説していきます。
結論:条件によっては効くこともある
いきなりですが、結論から。
「ある条件では効くけど、ある条件では効かない」ということです。
ストレッチが痙縮に効果をもたらす条件として、
20分〜30分の持続的なストレッチが必要です。

簡単にいうと、道具を使って30分程度伸ばした状態をキープしなければならないということです。
リハビリや整体で数分ストレッチをしただけでは、一時的に筋肉が緩んでも、痙縮の改善には至らないわけです。
効果のあるストレッチの方法
足に関しては特にですが、「荷重」がとても有効になってきます。
体重がかかることで、筋肉が腱が伸ばされてストレッチがかかるのです。
つまり寝てストレッチをしてもらうだけでは、正直あまり効果がない可能性があるのです。
歩くこともとても有効かと思いますが、大股で歩けばストレッチはされますが、持続的に20分〜30分伸ばした状態をキープするのは現実的じゃないですよね…。
そこで道具を一つ紹介します。
こういった傾斜板をリハビリ室などで見たことはないでしょうか。
壁際にセットしたり足元にセッティングして転ばないように環境を整えた中で20分程度、ふくらはぎの筋肉を伸ばすことでストレッチによる痙縮の改善効果が期待できます。
数千円で購入可能なので、ぜひご活用ください!
また自分の手足の強ばりって何が原因なのか、どんなリハビリメニュー、自主トレを行うのが好ましいのかについては、担当の療法士の先生や、
ぜひ私にご相談だけでもいただけましたら幸いです。
まとめ

最後までありがとうございました!